В соответствии с современными представлениями активизации эпидемического процесса ВБИ в современных условиях способствуют:

создание крупных больничных комплексов со своеобразной экологией: круглосуточным общением в условиях замкнутого пространства большого количества ослабленных больных и персонала, большой плотностью «населения», интенсивными миграциями внутри стационара;
использование множества различных лечебно-диагностических процедур и вмешательств, медицинской аппаратуры, которое привело к формированию мощного искусственного механизма передачи (артифицифиального);
активизация естественных механизмов и путей передачи возбудителей инфекционных заболеваний, особенно воздушно-капельного и контактно-бытового, в условиях тесного общения больных и медицинского персонала;
наличие постоянного большого количества источников инфекции из числа больных, поступающих в стационар с нераспознанными инфекционными заболеваниями, и получивших ВБИ во время пребывания в нем, и персонала (носители и больные стертыми формами инфекции);
широкое, подчас бесконтрольное применение антибиотиков;
увеличение численности «групп риска»:
а) тяжелых больных, выхаживаемых благодаря достижениям современной медицины;
б) пожилых больных, что является отражением изменения возрастной структуры населения, увеличения продолжительности жизни;
в) детей раннего возраста, что связано как со снижением иммунитета у матерей, так и с несовершенством иммунитета у новорожденных в целом, особенно у недоношенных детей, детей с врожденными дефектами, редко выживавших в прошлом;
снижение неспецифических защитных сил у населения в целом в силу его эволюционной неподготовленности к стремительно изменяющимся условиям жизни, обусловленным научно-техническим прогрессом и связанными с ним неблагоприятными воздействиями – загрязнением окружающей среды, гиподинамией, стрессом, неблагоприятным влиянием на организм шума, вибрации, магнитных полей и других факторов;
использование все более сложной техники для диагностики и лечения, которая требует сложных методов дезинфекции и стерилизации, применение множества инвазивных вмешательств, способствующих созданию новых «входных ворот» для возбудителей;
медленная психологическая перестройка части клиницистов, которые рассматривают ряд ВБИ (пневмония, пиелонефрит, воспалительные заболевания кожи и подкожной клетчатки) как неинфекционную патологию и несвоевременно осуществляют или вовсе не осуществляют необходимые противоэпидемические мероприятия;
нарушения санитарно-гигиенического и противоэпидемического режимов при эксплуатации лечебно-профилактических учреждений; отсутствие позитивного отношения у медицинских работников любого уровня к знаниям и умениям в области больничной гигиены.
Источник инфекции.
Система лечебно-профилактических учреждений представляет собой уникальную социальную среду, где на относительно небольшой территории (так, все стационары в бывшем СССР заняли бы площадь около 15-16 квадратных километров) находится около 70 млн. больных, т.е., самая ослабленная часть населения, страдающая от разнообразной соматической и инфекционной патологии. В стационарах плотность населения, вероятно, самая высокая в обществе (до 200000 больных на 1 км2 ), обеспечивающая высокую тесноту взаимного общения и вероятность инфицирования госпитализированных. Кроме этого, на этой ограниченной территории постоянно работает около 6 миллионов медицинских работников. Среди этих постоянных и переменных контингентов имеется большое число носителей госпитальных возбудителей и больных с различными инфекционными (прежде всего, гнойно-септическими) заболеваниями. Например, в стоматологических, оториноларингологических, хирургических, гинекологических стационарах больные с гнойно-септическими заболеваниями составляют 30-40 % от общего числа госпитализированных. Это способствует сохранению и накоплению возбудителей в стационаре, колонизации ими госпитализированных контингентов и росту заболеваемости ВБИ.
Основными источниками инфекции являются больные и медицинский персонал. В стационарах разного типа их роль варьирует. Медицинский персонал является основным источником госпитальных штаммов St.aureus, играет важную роль в распространении возбудителей респираторных инфекций (пневмоцистозов, пневмоний, бронхитов и острых респираторных заболеваний). Роль посетителей и лиц, привлекаемых к уходу за больными, ограничена. Животные в качестве источников госпитальных инфекций также не имеют большого значения.
Помимо традиционных источников инфекции в специфической среде медицинских учреждений могут формироваться дополнительные резервуары для УПМ. К ним можно отнести контаминированный медицинский инструментарий, оборудование, материалы, медикаменты, лекарственные растворы, предметы и поверхности больничных помещений, а также воздух, воду и, реже – пищевые продукты. Так, свободно живущий возбудитель – синегнойная палочка – обитает и размножается на увлажненных объектах и предметах (щетки для мытья рук, раковины, краны), бактерии рода Acinetobacter – возбудители гнойно-септических инфекций в ожоговых, травматологических и некоторых других стационарах – в постельных принадлежностях и других мягких предметах. Резервуарами, обеспечивающими существование возбудителя легионеллеза, являются кондиционеры с увлажнителями, водопроводные системы, водоемы, почва. При этом заражение от объектов внешней среды – резервуаров микроорганизмов является первичным.
Кроме экзогенного инфицирования, существует значительная группа эндогенных инфекций, т.е. инфекций, вызванных собственной нормальной микрофлорой пациента или патогенными микроорганизмами, которые длительно находились в его организме в стадии покоя, и активизировались под воздействием резкого снижения естественного иммунитета или в результате пассивного проникновения в традиционно стерильные полости при агрессивных медицинских вмешательствах. В случаях оперативных вмешательств у людей с иммунодефицитами велика вероятность развития сочетанной экзо- и эндогенной инфекции.
Возможно также аутоинфицирование больных, под которым понимают случаи самозаражения, т.е. переноса возбудителя из одного места локализации (например, полости носа, кожи промежности, конъюнктивы глаза) в другое (ожоговую, послеоперационную, травматическую рану, интактный глаз) с помощью рук, волос, отторгнувшегося эпителия.
Механизмы и пути передачи. Медицинские учреждения представляют собой особый тип среды обитания. Новые технологии лечения, развертывание сети лечебно-профилактических учреждений привели к формированию нового мощного искусственно создаваемого артифициального [лат.artificialis (от art — искусство) – неестественный, искусственно создаваемый] механизма заражения, связанного с медицинскими лечебными и диагностическими процедурами. Интенсивное действие артифициального механизма заражения способствовало росту заболеваемости гнойно-септическими инфекциями. Заражение происходит при контакте контаминированного предмета и/или рук персонала с искусственно созданными «входными воротами» – раневой поверхностью, слизистой и т.д.
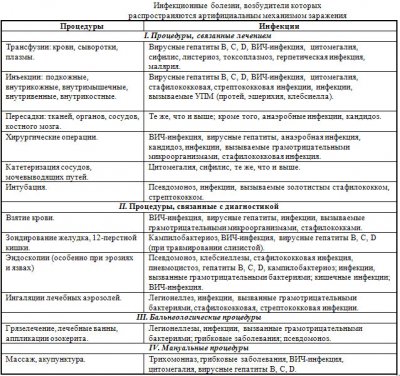
Поток медицинских манипуляций непрерывно растет. По данным ВОЗ, около 30 % из них не продиктованы необходимостью. Особенно опасно переливание крови и ее препаратов. Круг инфекций, которые могут быть переданы с кровью, весьма широк – вирусные гепатиты, ВИЧ-инфекция, сифилис, цитомегалия, листериоз, токсоплазмоз и другие.
Существует реальная возможность заражения ВБИ как при таких сравнительно редких операциях, как пересадка органов и тканей, костного мозга, так и при любых широко осуществляемых оперативных вмешательствах, начиная от удаления миндалин и аденоидов до операций на жизненно важных органах.
Заражение возможно при диагностических процедурах (зондирование, пункции, бронхо-, гастро-, эндоскопии). Многие виды аппаратуры, широко используемые в медицине на современном этапе весьма трудно надежно обеззаразить.
Наиболее часто заражение происходит при применении рутинных процедур, таких, как инъекции лекарственных средств, закладывание глазных мазей и т.д.
Число инфекций, которые могут передаваться с помощью артифициального механизма заражения, весьма велико. Далеко не полный их список представлен в табл.
Из естественных механизмов передачи в стационарах наиболее интенсивно реализуется воздушно-капельный. Это обусловливает возможность возникновения отдельных заболеваний и вспышек инфекций дыхательных путей, вызываемых вирусами (грипп и другие ОРВИ, корь, краснуха, паротит), бактериальными агентами, (стафилококковая, стрептококковая инфекции), микоплазмами, простейшими (пневмоцистоз). Они могут наблюдаться во всех типах стационаров, но особенно часто в детских отделениях. Пневмоцистоз как оппортунистическая инфекция часто наслаивается на основное заболевание при назначении иммунодепрессантов, цитостатиков, при резком снижении защитных сил организма. Возможна воздушно-капельная передача УПМ — возбудителей ГСИ от персонала, связанная с нарушением ношения масок при операциях, в перевязочных, а также воздушно-пылевая передача ( в ожоговых стационарах).
Фекально-оральный механизм передачи может реализоваться в стационарах для детей и взрослых и приводить к возникновению внутрибольничных кишечных инфекций вирусной и бактериальной природы. Этиология традиционных внутрибольничных пищевых вспышек обычно отражает особенности этиологической структуры заболеваний среди населения на территории. Так, по информации Республиканского центра гигиены и эпидемиологии, за период с 1994 по 1997 год в Беларуси отмечено 79 вспышек ВБИ с числом пострадавших – 1165 чел. При этом 86% пришлось на острые кишечные инфекции (сальмонеллез, дизентерия, брюшной тиф, вирусный гепатит А, микст-инфекция), 10% – на аэрозольные инфекции и 4% – на гнойно-воспалительные инфекции, основными возбудителями которых являлись условно-патогенные микроорганизмы.
Пищевые вспышки могут возникать во всех или в некоторых отделениях в зависимости от того, какое блюдо вызвало вспышку, где оно было контаминировано (на пищеблоке или на этапе реализации), в какую диету входило. Наиболее сложная ситуация возникает в отделениях для новорожденных в случае контаминации грудного сцеженного молока и молочной смеси, а также физиологического раствора, назначаемого через рот.
Пищевые вспышки вирусной природы редки, так как в отличие от бактерий, вирусы при попадании в пищевые продукты не размножаются и для возникновения вспышек вирусной этиологии необходимо внести в продукты определенную инфицирующую дозу.
Контактно-бытовая передача возбудителей через предметы ухода за пациентами, белье, руки приобретает ведущее значение при инфекциях, обусловленных грамотрицательными бактериями. Эти микроорганизмы интенсивно размножаются и накапливаются во влажной среде, в жидких лекарственных формах, в сцеженном грудном молоке, на влажных щетках для мытья рук персонала, ветоши. Бытовая передача реализуется также при стафилококковой инфекции и при кишечных инфекциях.
Восприимчивость. Категориями риска развития ВБИ являются пациенты с резко сниженной напряженностью естественного иммунитета и подавленной способностью к иммунному ответу на антигены возбудителя (врожденные и приобретенные иммунодефициты). Приобретенный иммунодефицит может быть обусловлен тяжелым инфекционным или неинфекционным заболеванием, особенно хроническим; различными медицинскими вмешательствами; травмами с шоком и кровопотерей; пожилым возрастом и периодом новорожденности; психогенными и соматическими ятрогениями.
Вертикальная передача инфекции от матери плоду представляет интерес в связи с ее возможными последствиями в стационаре. Дети с врожденной инфекцией при некоторых заболеваниях могут представлять серьезную угрозу для пациентов и персонала (вирусный гепатит В, краснуха, листериоз, герпетическая инфекция).